Dr Ivana Miketić, spec. interne medicine
Centar za hematologiju, Klinički centar Crne Gore
Imunološka trombocitopenija (ITP) je sindrom u kojem se antitijela vežu za antigene trombocitne membrane. Ranije je bila poznata kao idiopatska trombocitopenijska purpura. Izraz “idiopatski” više se ne koristi, jer je etiologija poznata: ITP je uzrokovan poremećajem regulacije imunološkog sistema. Izraz “purpura” napušten je jer dovodi u zabludu – gotovo jedna trećina pacijenata s novootkrivenom ITP nema krvarenja, uprkos niskom broju trombocita.
Prema koncenzusu IWG (Inspectors Working Group), vodiču ASH (American Society of Hemathology), kao i nacionalnim i regionalnim preporukama, o trombocitopeniji se govori ako je broj trombocita ispod 100×10⁹/L. Incidenca ITP-a je 4-10 na 100.000 ljudi, a smrtnost niža od 5%. ITP može biti primarna bolest, koja se javlja kod inače zdrave osobe (češće obolijevaju žene starosti od 20-50 godina). Kod djece je ITP češći kod dječaka nego kod djevojčica. Djeca mogu razviti ITP u bilo kom uzarstu, ali incidenca je najviša kod djece od 1-6 godina. Sekundarna ITP je posljedica drugih hroničnih stanja i bolesti.
U imunološkoj trombocitopeniji abnormalno autoantitelo, obično imunoglobulin G (IgG) sa specifičnošću za jedan ili više glikoproteina u membrani trombocita, veže se za membrane trombocita u cirkulaciji. Trombociti indukuju fagocitozu mononuklearnim makrofazima, prvenstveno, ali ne isključivo u slezini.
Kao posljedica pomenutoga skraćen je životni vijek trombocita, pa je i smanjen njihov broj u perifernoj krvi. Slezina je ključni organ u patofiziologiji ITP, ne samo zato što se autoantitijela trombocita formiraju u bijeloj pulpi, već i zato što mononuklearni makrofagi u crvenoj pulpi uništavaju trombocite obložene imunoglobulinom. Mononuklearni sistem makrofaga slezine odgovoran je za uklanjanje trombocita u ITP, što pokazuje činjenica da splenektomija rezultira brzim obnavljanjem normalnog broja trombocita u većine pacijenata sa ITP. Ako megakariociti koštane srži ne mogu povećati proizvodnju i održavati normalan broj trombocita u cirkulaciji, razvijaju se trombocitopenija i purpura.
Postoje tri faze ITP-a:
– novodijagnostifikovana: kraće od tri mjeseca,
– perzistentna: 3-12 mjeseci po dijagnozi – bolesnici bez kompletne remisije, spontane ili terapijom indukovane,
– hronična: traje duže od 12 mjeseci.
Kod odraslih je većina slučajeva ITP hronična, manifestuje se podmuklim početkom.
U hroničnom ITP-u, membranski glikoproteini (GP) na površini trombocita postaju imunogeni, stimulišući proizvodnju autoantitijela trombocita. Kod osoba sa hroničnim ITP-om, približno 75% autoantitijela je usmjereno protiv kompleksa trombocita GPIIb/IIIa ili GPIb/IX GP. Pretpostavlja se da je preostalih 25% usmjereno protiv drugih membranskih epitopa, uključujući GPV, GPIa / IIa ili GPIV.
Primarni uzroci dugotrajnog morbiditeta i smrtnosti kod pacijenata sa imunološkom trombocitopenijom su krvarenje: lake modrice (purpure) (slika 1), tačkasta krvarenja (petehije), epistakse, hematurija, hematemeza, melena, krvarenje u zglobove…
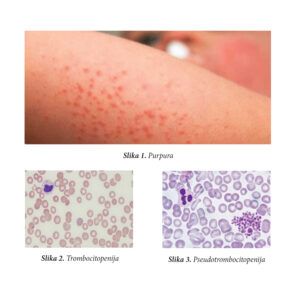 Spontano ili uzrokovano traumom, intrakranijalno krvarenje najčešći je uzrok smrti kod pacijenata koji boluju od ITP. Iako je većina slučajeva akutnog ITP, posebno kod djece, blaga i nesimptomatična, intrakranijalno krvarenje može se dogoditi kada broj trombocita padne ispod 10×10⁹/L i najčešće se javlja kod osoba starijih od 60 godina. Procijenjena učestalost intrakranijalnog krvarenja kod odraslih sa ITP je 1,5%.
Spontano ili uzrokovano traumom, intrakranijalno krvarenje najčešći je uzrok smrti kod pacijenata koji boluju od ITP. Iako je većina slučajeva akutnog ITP, posebno kod djece, blaga i nesimptomatična, intrakranijalno krvarenje može se dogoditi kada broj trombocita padne ispod 10×10⁹/L i najčešće se javlja kod osoba starijih od 60 godina. Procijenjena učestalost intrakranijalnog krvarenja kod odraslih sa ITP je 1,5%.
Dijagnoza idiopatske trombocitopenijske purpure podrazumijeva i isključivanje drugih bolesti, posebno kod starijih od 60 godina nije rijetko da je ona posljedica nekog drugog primarnog dešavanja.
Uobičajene diferencijalne dijagnoze imunološke trombocitopenijske purpure i mogući alternativni uzroci trombocitopenije su:
- Infekcije poput HIV-a, virusa hepatitisa C, virusa hepatitisa B, autoimuni poremećaji/imunodeficijencije (uobičajena varijabilna imunodeficijencija, sistemski eritemski lupus ili antifosfolipidni sindrom), maligniteti (npr. limfoproliferativni poremećaji);
- Bolesti jetre (uključujući cirozu ili portalnu hipertenziju);
- Splenomegalija;
- Ljekovi uključujući heparin, alemtuzumab, valproat, zloupotreba alkohola, konzumacija kinina (tonik vode), izloženost toksinima iz okoline ili hemoterapija;
- Bolesti koštane srži, uključujući mijelodisplastične sindrome, leukemije, druge maligne bolesti, metastatske bolesti, mijelofibrozu, aplastičnu anemiju, megaloblastičnu anemiju, mijeloftizu i Gaucherovu bolest;
- Nedavne transfuzije (rijetka mogućnost posttransfuzijske purpure) i nedavna vakcinisanja;
- Nasljedna trombocitopenija – kongenitalna amegakariocitna trombocitopenija, Wiskott-Aldrichov sindrom, bolest povezana sa MYH9, Bernard-Soulierov sindrom;
- Ostali trombocitopenični poremećaji (npr. Diseminovana intravaskularna koagulacija, trombotička trombocitopenična purpura, hemolitičko-uremični sindrom, Evansov sindrom).
Da bi se dijagnoza trombocitopenije izazvane ljekovima mogla postaviti s povjerenjem, moraju biti zadovoljeni svi sljedeći kriteriji:
- Razvoj niskog broja trombocita trebalo bi pokazivati strogu vremensku povezanost s početkom uzimanja lijeka;
- Broj trombocita trebalo bi se oporaviti kada se prekine uzimanje lijeka;
- Idealno bi bilo da postoje in vitro dokazi o stvaranju antitijela na lijek ili komponentu lijeka.
Laboratorijske studije:
Ispitivanje imunološke trombocitopenije započinje izradom kompletne krvne slike (KSS). Obilježje ITP-a je izolovana trombocitopenija (slika 2). Anemija i/ili neutropenija mogu ukazivati na druge bolesti. Razmaz periferne krvi gleda hematolog i ono što očekujemo je da nema nezrelih leukocita (kao kod leukemije) ili fragmentiranih eritrocita (kao kod trombotičke trombocitopenijske purpure) i nema nakupina trombocita (kao kod pseudotrombocitopenije, slika 3).
Na razmazu periferne krvi morfologija crvenih krvnih zrnaca (RBC) i leukocita je normalna. Morfologija trombocita je obično normalna, s različitim brojem velikih trombocita (to odražava rano oslobađanje megakariocitnih fragmenata u cirkulaciju).
Aspiracija i biopsija koštane srži kod pacijenata sa imunološkom trombocitopenijom pokazuju normalan do povećan broj megakariocita u odsustvu drugih značajnih abnormalnosti. Budući da primjena kortikosteroida može promijeniti morfologiju srži, trebalo bi razmotiriti rađenje aspiracije koštane srži i biopsiju ako su klinička slika, godište pacijenta ili drugi nalazi netipični za akutni ITP prije nego što se pacijent počne liječiti kortikosteroidima.
Terapija:
Kod odraslih se preporučuje liječenje pacijenata koji krvare i onih kod kojih je vrijednost trombocita manja od 30×109/L. Pacijenti čiji je broj trombocita veći od 50×10⁹/l obično imaju minimalnu purpuru, a rizik od ozbiljnog krvarenja je nizak. Mogu se pratiti bez medikamenata.
Ako je potrebno liječenje, prva terapijska linija su kortikosteroidi. Smjernice predlažu ili prednizon (0,5-2,0 mg/kg dnevno) ili deksametazon (40 mg dnevno) kao vrstu kortikosteroida za početnu terapiju. Intravenski imunoglobulini (0.8-1 g/kg TT) su već duži niz godina terapija izbora nakon kortikosteroida. Međutim kontraindikovani su kod splenektomisanih pacijenata i RhD negativnih.
Kao druga terapijska linija koji održavaju trombocitopeniju i nakon tri mjeseca liječenja preporučuje se imunosupresivna terapija, vinka alkaloidi, danazol, agonisti TPO receptora (eltrombopag i romiplostim) i rituksimab. U Crnoj Gori je eltrombopag u širokoj upotrebi.
Transfuzija trombocita može biti potrebna za kontrolu klinički značajnih krvarenja, ali se ne preporučuju za profilaksu. Ponovljena transfuzija trombocita može dovesti do aloimunizacije trombocita.
Kod osoba s akutnom imunološkom trombocitopenijom splenektomija obično rezultuje brzom, potpunom i doživotnom kliničkom remisijom. Kod osoba s hroničnom ITP, rezultati splenektomije su obično manje predvidljivi nego kod pacijenata s akutnom ITP. Broj trombocita možda se neće u potpunosti vratiti na normalne vrijednosti, a recidivi nisu rijetki nakon pet godina. Studije sugerišu da iniciranje mimetika trombopoetina može zamijeniti splenektomiju kod značajnog broja odraslih sa hroničnim ITP.
Potporna terapija može takodje biti od koristi, a radi se o antifibrinoliticima, hormonskoj terapiji, fRVIIa, fibrinskom lijepku…
Tretman kod trudnica:
Trudnice bez manifestacija krvarenja čiji je broj trombocita 30×109/L ili veći ne trebaju nikakav tretman do 36. nedjelje trudnoće, osim ako porođaj ne predstoji. Za trudnice sa brojem trombocita ispod 30×109/L ili klinički značajnim krvarenjem, prva linija terapije su oralni kortikosteroidi ili IVIG. Druga terapijska linija je kombinacija kortikosteroida i IVIG ili splenektomija u drugom trimestru. Neki imunosupresivni ljekovi, dapson, agonisti trombopoetinskih receptora i rituksimab su kontraindikovani u trudnoći.
Cilj liječenja je postizanje hemostatski bezbjednog broja trombocita!
U skladu sa tim postoje kriterijumi za procjenu terapijskog odgovora:
- kompletna remisija (KR) – trombociti preko 100×10⁹/L;
- parcijalna remisija (PR) – trombociti > 30×10⁹/L ili 2x > ili jednako kao inicijalni broj trombocita;
- nepostizanje remisije – trombociti < 30×10⁹/L ili povećanje < 2x na inicijalni broj trombocita;
- trajanje odgovora – vrijeme od postizanje do gubitka KR/PR.
Hirurške i dijagnostičke procedure kod ITP:
U zavisnosti od procedure potrebna je različita minimalna vrijednost tromobocita da bi se ista sprovela:
- Stomatološke intervencije (nekrvave) – broj trombocita mora biti preko 20×10⁹/L;
- Ekstrakcija zuba – > 50×10⁹/L;
- Lokalna anestezija – > 50×10⁹/L;
- Manje hirurške intervencije i procedure tipa gastroskopije, kolonoskopije, bronhoskopije- > 50×10⁹/L;
- Splenektomija – 50×10⁹/L;
- Veće hirurške intervencije – kardiohirurgija – > 80×10⁹/L;
- Vaginalni porodjaj – > 50×10⁹/L;
- Spinalna i epiduralna anestezija – > 80×10⁹/L;
- Carski rez – >50×10⁹/L.
Na kraju bi trebalo istaći da je imunološka trombocitopenijska purpura trombofilno stanje gdje se zbog trombocitoretikulocitnih agregata, megatrombocita, antitijela koja stimulišu endotel može odviti tromboembolijski dogadjaj. U tom slučaju je liječenje pravi izazov jer se mora djelovati antikoagulantnom terapijom, a o dozi i vrsti terapije bi se trebalo razmišljati u skladu sa vrijednostima trombocita i intezitetom krvarenja.










Add comment